人工膝関節置換術(TKA)における日常生活上の注意点や、指導についてまとめていきます。
目次
変形性膝関節症と膝手術(TKA)!日常生活動作(ADL)指導とリハビリテーション!
スポンサードサーチ
文献
スポンサードサーチ
膝関節についてのおすすめ記事
スポンサードサーチ
変形性膝関節症と痛み!その原因とメカニズム
変形性膝関節症とは

変形性膝関節症は、加齢に伴う関節軟骨の退行生変性により、軟骨がすり減ってしまう病態です。
軟骨変性は痛みを引き起こし、それが運動量の低下を招き、廃用性筋萎縮や関節変形が起こります。
そのため歩行や階段昇降、床での生活が困難になるなど日常生活に支障をきたすことになります。
中高年の20〜40%に発症し、45歳以上で急増、女性に多い特徴があります。
変形性膝関節症にはその原因から分類して2つに分けられます。
一次性
原因不明のもの。肥満や膝関節周囲の筋力不均衡などが考えられている。多くは下肢が内反変形する。
二次性
外傷などの原因がはっきりとしているもの。
変形性膝関節症とレントゲン

変形性膝関節症が進行すると、レントゲン上では関節の骨と骨の間が狭くなるのが見えるようになります。これを、関節裂隙の狭小化と呼びます。
軟骨がすり減るために、骨と骨の間が狭くなるのですが、レントゲンでは軟骨がすり減っていることは目には写りません。関節裂隙の狭小化を見て軟骨がすり減っていると捉えています。
荷重が同じ箇所に集中するため、軟骨下骨が厚く固くなる(硬化)、関節への負担を減らそうと棘が出る(骨棘)ことが確認できます。
軟骨がすり減る過程

関節軟骨は、怪我で傷ついたり、加齢によりクッションの役割が失われると、亀裂が入って部分的にすり減っていきます。
Kellgren-Lawrence分類では、
グレード0:正常
グレード1:関節裂隙狭小化の疑い。軽度の骨棘形成
グレード2:骨棘形成と軽度の関節裂隙狭小化
グレード3:中等度。複数の骨棘形成。関節裂隙狭小化。軟骨下骨硬化
グレード4:大きな骨棘形成。高度の関節裂隙狭小化。高度の軟骨下骨硬化。
となっており、グレード2以上になると変形性膝関節症と診断されます。
グレードが高いほど、関節裂隙の狭小化が重度になります。
片方の足に痛みが出ると、それをかばおうとしてもう一方の足への負担が大きくなります。
それにより健康な側の膝関節の軟骨もすり減り、変形性膝関節症に進行してしまいます。
すり減った軟骨は再生はしません。(繊維軟骨としての修復はあります)。
変形性膝関節の症状の進行と痛みの原因

以下のような順に進行していきます。
・椅子から立ち上がるときに痛いが、歩き始めるとそれほど痛くない
・正座ができなくなる
・膝がまっすぐ伸びなくなる
・O脚になる
・膝が痛くて歩くのが嫌になる
・夜間痛が痛くて目覚める
動き始めに痛みが出るのは、錆び付いた歯車に例えられることがよくあります。
錆び付いた歯車は最初スムーズに動きにくいですが、関節軟骨も一緒で、傷ついた軟骨面も最初はスムーズに動きません。
これが動き始めに痛みを感じる要因になります。

正常の膝であれば、内外均等に体重がかかりますが、O脚だと体重が膝関節の内側に集中してかかります。
日本人の9割は内側変形だとされています。
軟骨の下の骨が露出すると、骨と骨が接する状態になります(bone-on-bone)。
骨には神経があり、痛みの原因になります。
関節軟膏は痛みを感じません。
軟骨には血流がなく、神経細胞が存在しないため、痛みは感じることはありません。
軟骨がすり減ると、その際に出る削りかすに滑膜が反応し、炎症が起きるために痛みが生じます。
炎症が繰り返されると、関節包が繊維化し、疼痛の閾値が低下することで、痛みを感じやすくなることも知られています。
痛みをとるには炎症を軽減させ、正しい体の使い方や体重の掛け方を学習する必要があります。
膝の痛み、どの動作に当てはまりますか
 ①歩いていると肩が横に揺れる側副靭帯の緩みが原因です。
①歩いていると肩が横に揺れる側副靭帯の緩みが原因です。
横揺れを防ぐために、膝の内側の筋肉で踏ん張り負担が大きくかかるため、内側の筋肉は硬くなります。
内側の筋肉が硬くなると膝が伸びにくくなります。これを関節の可動域制限といいます。
②膝を伸ばして寝ると痛い
寝ていると体の動きはあまり大きくはありません。そのため膝の内側の筋肉は硬くなってしまいます。
そのことが原因で痛みが発生します。
③立ち上がり動作で痛い
椅子から立ち上がるとき、とくに長い時間座った後に立ち上がると痛くなることもあります。
これも座っている間膝の動きが少ないく、膝の内側の筋肉が硬くなってしまっているのです。
④下り階段で痛い
膝の前後の動きを制御する靭帯の緩みが原因です。
階段を降りた足がつま先立ちになった際、大腿骨が前方に出る動きを抑えきれないためです。
⑤しゃがみこむときに痛い
同じく膝の前後の安定性を制御できていないためです。
滑膜の痛みと関節液

膝に水がたまる原因は、関節の滑りを良くする(潤滑油の役割)関節液が過剰に生産されているためです。
関節液が過剰生産されるのは、滑膜が炎症を起こしているためです。
滑膜は関節液を作りますが、なんらかの刺激により炎症が起きると、その量を増加させます。
関節液がたまりすぎると、痛みを引き起こす原因になります。
「膝にたまっている水を抜くとくせになるか」という疑問に関しては、「ならない」というのが答えになります。
ただし、膝に炎症が残っていると関節液が産生され続けるため、炎症を鎮める治療が必要になります。
水を抜いても、痛みの原因は解決しないということを覚えておくことが大切です。
変形性膝関節症と保存療法

変形性膝関節症の保存療法には、以下のものがあります。
一般的注意事項:体重減少
保存的治療:外用薬、鎮痛薬、ヒアルロン酸製剤の関節注入、ステロイド剤の関節注入
関節内注射
 ヒアルロン酸
ヒアルロン酸
軟骨成分の一部で、滑膜の炎症を抑える作用があります。
特効作用はなく、進行しすぎた関節症に効果はありません(bone-on-boneの状態)。
ステロイド製剤
鎮痛効果に優れますが、感染や関節症が進行するなどの可能性があります。
変形性膝関節症とサプリメント

グルコサミンやヒアルロン酸は、もともと軟骨を形成する成分の一部です。
サプリメントで摂取することは可能ですが、変形性膝関節症の痛みに効果はあるのかという疑問があります。
サプリメントでの摂取は、経口摂取すると、腸で吸収される際にアミノ酸や糖質に分解されることが知られています。
軟骨には血管がなく、ヒアルロン酸が到達しないとされています。
しかしながら、研究では症状に対する効果があるかもしれないとされています(プラセボ効果)。
疾患を根本的に治す治癒能力はありませんが、精神的に好影響を与える可能性は考えられます。
スポンサードサーチ
膝関節と日常生活動作!膝関節への負担と日常での工夫点!
膝関節へ負担のかかる動作

膝関節は立ったり歩いたりしていると常に負担がかかる部位で、ストレスがかかりやすいともいえます。
膝関節への負担として、歩行時には体重の約3倍、階段昇降では体重の約7〜8倍の負担がかかっています。
膝関節にかかる負担を軽減するのが半月板や軟骨です。
これらは、クッションのような働きをし、また筋肉や靭帯、関節包も衝撃を吸収してくれる働きがあります。
加齢とともに半月板の変性や軟骨がすり減ると、クッションの役割が果たされなくなります。
また筋力の低下は膝関節を不安定にさせます。
姿勢の影響で歩行時に踵から着地しなくなると、膝関節にストレスがかかりやすくなります。
このような要因により、膝関節への負担はさらに大きくなります。
日常生活と膝の屈曲角度

日常生活を送るには、ある程度の関節が動く角度を確保しておく必要があります。
特に膝を曲げる角度は重要で、正座や階段の上り下りなどに影響を与えます。
正座:膝屈曲145〜150°程度
自転車をこぐ:膝屈曲110〜120°
靴紐を結ぶ:膝屈曲100〜105°
立ち上がり:膝屈曲約100°
階段昇降:膝屈曲85〜90°
正座や自転車は別として、最低限日常生活を遂行するには膝屈曲角度は100°程度は必要になります。
膝伸展角度については、0°を確保していることが望ましいといえます。
膝屈曲位での立位や歩行は、他の部分(腰など)に痛みを生じさせてしまう可能性があります。
加齢と膝関節

和式生活では、しゃがんだり正座をするなど床の上での動きが中心となります。
これらの動作は膝を曲げたままの動きになるため、半月板への負担が大きくなります。
さらに、ねじれの力が加わることで半月板が断裂する危険性もあるため、注意が必要です。
正座が膝関節の変形や軟骨のすりへりを増悪させるかどうかは明らかになってはいません。
痛みがある場合は正座をすることでその痛みをひどくさせてしまう恐れがあります。
このような時には、お尻に座布団を敷くなどして、膝関節への負担が減るように環境を整えることが重要です。
膝関節の負担を軽減する日常生活での工夫

日常生活での膝関節への負担は、工夫をすることで軽減することができます。
歩行時には杖を使用することで、膝関節への負担を20%程度軽減することが可能です。
階段昇降では杖と手すりの両方を使用することで、負担を軽減できます。
買い物などで重い荷物を持つと、そのまま膝への負担が増加するため、キャリーバックを使用するなどの工夫を行います。
和式生活を避け、椅子やベッドを使用する洋式生活に変更することは長期的に膝への負担を減らすことができます。
膝関節への負担は体重が重い人ほど大きくなるため、体重をコントロールすることが重要になります。
屋外で活動する際には、膝への負担を軽減する靴や中敷きを利用します。
膝関節用のサポーターは、膝を冷やさないことにより膝を動かしやすい状況を保つのに有効です。
スポンサードサーチ
膝関節疾患と筋肉とリハビリテーションの視点
膝関節に関わる筋肉

膝関節に関わる筋肉は、13個あります。
膝前面
大腿直筋、内側広筋、外側広筋、中間広筋
膝内側面
縫工筋、薄筋
膝外側面
大腿筋膜張筋
膝後面
大腿二頭筋、半腱様筋、半膜様筋、膝窩筋、足底筋、腓腹筋
これらは、膝関節の屈伸、内外への回旋運動に関わります。
また、体重の支持や膝関節の保護にも関わります。
膝周囲の筋肉を知ることは、自主トレーニングの際に、どこの筋肉を鍛えているのかを把握しやすく、またどこの筋肉に痛みが出ているかを知る目安にもなります。
膝関節に関わる筋の作用
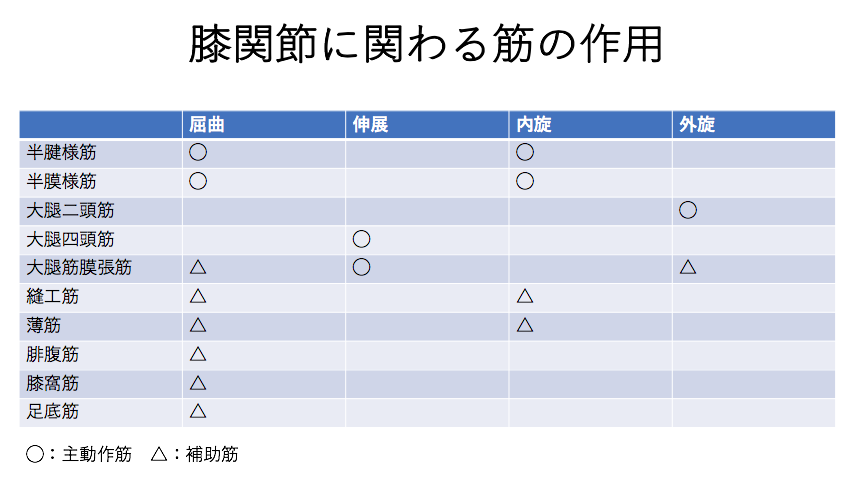
| 屈曲 | 伸展 | 内旋 | 外旋 | |
| 半腱様筋 | ◯ | ◯ | ||
| 半膜様筋 | ◯ | ◯ | ||
| 大腿二頭筋 | ◯ | |||
| 大腿四頭筋 | ◯ | |||
| 大腿筋膜張筋 | △ | ◯ | △ | |
| 縫工筋 | △ | △ | ||
| 薄筋 | △ | △ | ||
| 腓腹筋 | △ | |||
| 膝窩筋 | △ | |||
| 足底筋 | △ |
◯:主動作筋 △:補助筋
大腿四頭筋の働き
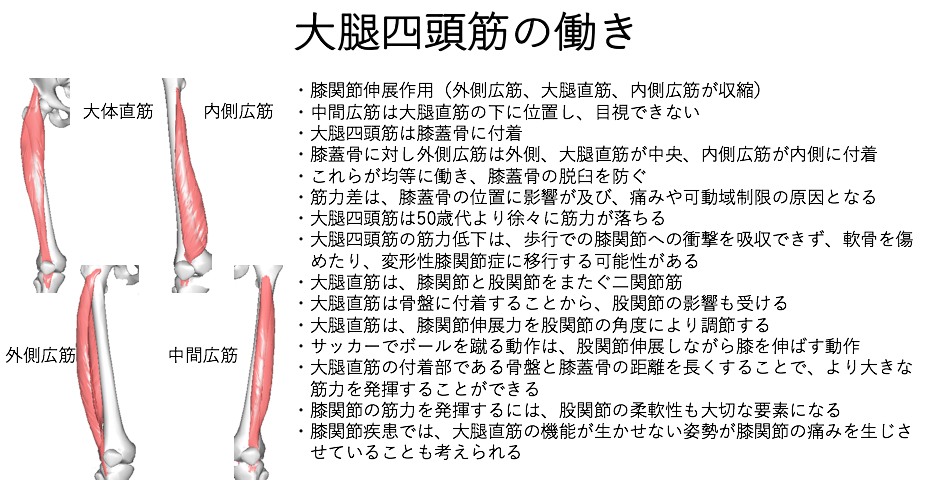
大腿四頭筋は膝関節を伸ばした際に働く筋肉です。
膝を伸ばした際に、外側から外側広筋、大腿直筋、内側広筋が収縮しています。
中間広筋は大腿直筋の下に位置しており、目で確認することはできません。
大腿四頭筋は膝蓋骨に付着しています。
膝蓋骨に対して外側広筋は外側、大腿直筋が中央、内側広筋が内側に付着します。
これらが均等に働くことにより、膝蓋骨の脱臼を防いでいます。
これらの筋力に差ができると、膝蓋骨の位置に影響が及び、痛みや可動域制限の原因にもなります。
大腿四頭筋は50歳代より徐々に筋力が落ちると言われています。
大腿四頭筋の筋力低下は、歩行での膝関節への衝撃を吸収できなくなるため、軟骨を傷めたり、変形性膝関節症に移行してしまう可能性があります。
大腿四頭筋の中の大腿直筋は、膝関節と股関節をまたぐ二関節筋です。
大腿直筋は骨盤付着することから、股関節の影響も受ける筋肉です。
大腿直筋は、膝関節伸展力を股関節の角度により調節することができます。
サッカーでボールを蹴る動作は、股関節を後ろに伸展しながら膝を伸ばしていく動作です。
大腿直筋の付着部である骨盤と膝蓋骨の距離を長くすることで、より大きな筋力を発揮することができます。
このことから、膝関節の筋力を発揮するには、股関節の柔軟性も大切な要素になることがわかります。
膝関節疾患では、大腿直筋に機能が生かせない姿勢が膝関節の痛みを生じさせていることも考えられます。
内側広筋の働き

内側広筋は、大腿四頭筋の内側から膝蓋骨の内側に付着する筋肉です。
内側広筋は外側広筋とともに膝蓋骨を真ん中に保ったり、膝関節の最大に伸ばした際に強い力を発揮するように機能します。
内側広筋は筋萎縮が起こりやすく、筋力低下につながります。
内側広筋の筋力低下では、膝関節固定力が低下し、膝関節が不安定になり痛みの原因にもなってしまうことがあります。
筋萎縮は、変形性膝関節症や膝関節の手術後に生じやすいことから、筋力トレーニングが重要になります。
内側広筋は大内転筋に付着していくため、トレーニングの際は股関節を内側に閉じながら膝を伸ばす運動を行います。
ハムストリングの働き

ハムストリングは、半腱様筋、半膜様筋、大腿二頭筋の3つを合わせた呼び方です。
作用は膝関節を曲げる、歩行時の前への推進力の発生、振り出した足のブレーキをかけるなどがあります。
ハムストリングは、肉離れが起こりやすい筋肉でもあります。
ハムストリングと大腿四頭筋の筋力比が60%以上だと、肉離れのリスクが少ないと言われています。
このことから、トレーニングでは大腿前面筋だけではなく、大腿後面のハムストリングのトレーニングも合わせて行う必要があります。
膝窩筋の働き

膝窩筋は、大腿骨外側顆から脛骨後面に付着しています。
その作用は膝の屈曲と下腿の内旋です。
膝関節が伸びにくくなる原因として、ハムストリングや膝後方関節包の伸張性低下、膝窩筋の伸張性低下が挙げられます。
膝窩筋の伸びが悪くなると、膝を伸ばす際に下腿が外側へのねじれに制限が生じます。
膝窩筋の伸張性低下や慢性的な過緊張状態は、下腿が内側に捻られた状態で固定されてしまいます。
これにより、膝を伸ばす時の下腿の外旋が制限され、膝が伸びにくくなります。
膝関節伸展制限がある場合は、膝窩筋の伸張性低下や筋収縮の持続力の低下も考える比強があります。
太ももの筋肉の発達具合

太ももの筋肉の状態を知ることは、筋力トレーニングの成果を知ることにもつながります。
「大腿周径」と呼ばれるものを測ることで、膝周囲の筋肉の状態を大まかに把握することができます。
膝蓋骨の上の端から10cm(内側広筋)、15cm(大腿四頭筋)のところの周径を測ります。
筋力トレーニングにより筋細胞が大きくなると、大腿周径も大きくなります。
これにより、膝周囲の筋肉の状態を定期的に把握していくことも可能です。
スポンサードサーチ
膝の痛みと脛骨外旋のアライメント評価
脛骨外旋と膝の痛みの関係

変形性膝関節症の方では下腿(脛骨)の外旋位、外方偏位がみられるという特徴があります。
脛骨が外側にずれていることにより、脛骨の上にある大腿骨外側顆が脛骨隆起の外側に乗り上げることが考えられます。
これにより、膝関節には内反への力が働きます。
膝関節が内反すると、内側の軟骨を削ることになり、これは内側の滑膜に刺激を与えます。
削れた軟骨は滑膜に付着し(吸収)、そこに炎症が起こることになります。
下腿が外旋し、その状態で膝関節の屈伸運動を行っていると、外側ハムストリングスや腸脛靭帯の緊張が高まり、脛骨を外側に引っ張ることになり、これは脛骨の外側偏位につながります。
脛骨の外側隆起に大腿骨外側顆が乗り上げると、外側支持機構(腸脛靭帯や外側広筋)の緊張が高まります。
これにより膝蓋骨は外側へ引っ張られやすくなり、下腿外旋位のアライメントが固定されてきてしまいます。
このような状態に対しては、下腿(脛骨)を内旋位に位置させることが必要になります。
下腿(脛骨)外旋のアライメント評価

下腿(脛骨)外旋のアライメントをみるということは、脛骨がどの程度ねじれているかを評価するということになります。
静的な評価と動的な評価に分かれますが、まずは静的な評価から行うとよいと思います。
座位での評価
端座位となります。
脛骨粗面と膝蓋骨の間の所で、その内側と外側に指をそれぞれ垂直方向に差し込みます。
脛骨が外旋していると、外側の指の位置が後方となります。
なお、脛骨が内外旋中間位にある場合、脛骨の外旋へのずれはみられないと判断する材料になります。


立位での評価①
踵と爪先が接するように立位をとり、膝を完全伸展させます。
その際の両側の大腿骨内側上顆の距離(何cmまたは、何横指分か)を測定します。
次に、膝を20°程度曲げ、膝完全伸展位での内側上顆間距離を測定します。
膝を曲げることで内側上顆間距離が縮まるのであれば、脛骨の外旋ずれがあることを示唆しています。
立位での評価②
立位で両足を10cm程度離します。
両足の踵を高く上げてもらいます。
その際、両方の母趾球に荷重が滑らかにできるかを確認します。
*脛骨が外旋すると、足部は相対的に内旋位となります。
そのような状態で踵を上げる動作を行うと、足部は回外位となります。
つまり、母趾球で荷重ができずに、小趾側での荷重となってしまいます。このような場合、足部を外旋することで母趾球への荷重が行えます。
なお、足部を外旋しても外側荷重になる場合、腓骨筋の筋力低下が考えられます。
立位での評価③
片脚立位となります。
膝関節伸展位から30°程度屈曲します。
脛骨が外旋している場合、膝を屈曲していくと膝が内側に向いてくる(ニーイン)ことが確認できます。
評価から脛骨内旋位への修正
上記のような評価を通して、脛骨外旋位が確認できれば、脛骨内旋位への修正を行っていきます。
アプローチには、宗形テクニックのように骨格修正を行っていく場合や、リアラインコンセプトのように皮膚-筋膜間の調整から脛骨内旋運動を行っていくような方法が考えられます。
治療方法については、以下を参照してください。DVDは治療方法の詳細がわかるためお勧めです。
宗形テクニック 第2版 痛みに効くセルフコントロール術
宗形テクニック Basic Part 2 ~頚椎・胸椎部の痛みと肩こり/上肢下肢の痛みの治療~[DVD番号 me117]
me89 アスリートから高齢者まで関節のゆがみを整える「リアライン・コンセプト」下肢編
スポンサードサーチ
膝伸展時の痛みと膝蓋骨の外側偏位の関係
膝蓋骨の位置(正常と異常を知る)

膝蓋骨は膝関節を完全に伸展した場合、正中よりも少し外側に位置しています。
膝関節完全伸展した際に、膝蓋骨の内・外側上部の位置は同じ高さにあります。外側が内側より高い場合「外旋」、内側が外側より高い場合「内旋」となります。
膝関節完全伸展した際に、膝蓋骨は内・外側の傾斜はなく、同一レベルにあります。内側が低ければ、「内側傾斜」、外側が低ければ「外側傾斜」となります。
膝関節を完全伸展した際に、膝蓋骨は大腿骨の内側上顆と同一レベルにあります。内側上顆よりも上にあれば「挙上」となります。
膝蓋骨の位置に異常があると、膝関節屈伸時に正常な膝蓋骨運動が阻害され、痛みの原因となることがあります。
膝関節屈曲、伸展時の膝蓋骨の運動

前途したように、膝関節完全伸展時には膝蓋骨は正中よりやや外側に位置しています。
そこから屈曲30°程度までは、膝蓋骨は下内側に移動し、屈曲30°以上では膝蓋骨は下方→下外側に移動します。
伸展時は逆の動きになります。
自分の膝蓋骨を触りながら膝屈伸をすると、わずかに膝蓋骨が動いていることが確認できると思います。
膝蓋骨外側偏位が起こるメカニズム

膝蓋骨の位置は、内側広筋と外側広筋のバランス関係によって決定されています。
膝蓋骨外側偏位で多く見られるパターンには以下のようなものがあります。
・内側広筋の筋緊張・筋力低下
・腸脛靭帯の伸張性低下や高緊張
これらの要因は、膝蓋骨を外側に偏位させる力を発生させます。
では、これらの要因はどのような状況になると引き起こされやすいのでしょうか。
内側広筋などの大腿広筋群は、膝関節伸展の単関節筋です。
大腿広筋群は立ち上がり動作の臀部離床から重心を情報に上げていく相で地面を下に押し付ける力を発揮するときに必要になります。
高齢者や変形性膝関節症の方では、大腿広筋群のうち、内側広筋の筋萎縮が目立つとされています。
腸脛靭帯は大腿筋膜腸筋、大殿筋、外側広筋と筋膜を介した連結があります。
そのため、これらの筋群の高緊張は腸脛靭帯の緊張を高めてしまいます。
変形性膝関節症の方は、膝関節屈曲している立位を取りやすいため、大腿直筋や外側広筋の筋緊張が高くなる傾向にあります。
また、歩行においては遊脚期から立脚期にかけてのラテラルスラストがみられ、膝関節内反を制動するために腸脛靭帯を利用するため、腸脛靭帯の緊張が高まりやすくなっています。
内側広筋(大腿広筋群)の評価

大腿広筋群を個別に評価することは難しいですが、大腿広筋群と大腿直筋は、運動方向を変えることによりおおまかに筋力を評価することは可能です。
大腿直筋は、レッグエクステンションのように端座位にて膝90°屈曲位から膝を伸展させます。
大腿広筋群は、端座位にて股関節と足関節を結んだ線上に下肢を押し込むようにした時に筋活動が高まります。
または背臥位にて、踵をベッド面に対してこすりつけるようにしながらキッキングをすることでも同様の評価が行えます。
この動作は、大腿広筋群のトレーニングにも活用できます。
大腿広筋群の活動が必要な基本動作として、立ち上がりがあります。詳しくは以下の記事を参照してください。
立ち上がり動作に必要な筋活動と立ち座りテスト
腸脛靭帯の高緊張・伸張性低下の評価

腸脛靭帯が高緊張のために膝蓋骨の外側偏位が起きていると考えるとすると、腸脛靭帯を緩めることで痛みが改善される可能性があります。
腸脛靭帯はその走行から股関節内転位では伸張位となり、股関節外転位では短縮位となります。
股関節を外転位にしながら膝関節の屈伸を行い、痛みの軽減や消失をみることが評価となります。
姿勢の評価も大切!骨盤後傾位と膝痛!

膝関節に痛みが出ているからといって、その周辺の組織のみにとらわれていると、本当の原因が見えなくなる可能性があります。
骨盤が後傾位になっていると、運動連鎖により大腿骨は外旋します。
立位で膝関節が伸展するためには大腿骨は内旋する必要があるのですが、骨盤後傾位では膝関節伸展ができなくなります。
このような状態で膝を伸展させるには、足関節内反することで運動連鎖により脛骨を外旋させる必要があります。
この脛骨外旋が変形性膝関節症に発展していく可能性があるのです。
このようなことから、骨盤後傾姿勢は膝関節にとって致命的な影響を与えるといっても過言ではありません。
膝の痛みを考える際には、姿勢の確認もしっかりと行うことをお勧めします。
スポンサードサーチ
変形性膝関節症でラテラルスラストが起こる原因、内反制動に関与する筋肉
変形性膝関節症の歩行とラテラルスラストについて

変形性膝関節症の方では、歩行においてラテラルスラストが見られます。
ラテラルスラストは、膝関節が内反することをさします。
変形性膝関節症では、歩行の立脚初期において膝関節の内反が観察されます。
このラテラルスラストは、実は健常者においても見られるものです。
では、健常者と変形性膝関節症の方では、どのような違いがあるのでしょうか。
健常者では、立脚初期においてラテラルスラストが約5°程度起こりますが、立脚中期までの間で0°に戻るという特徴があります。
一方、変形性膝関節症の方では、立脚初期でラテラルスラストが起こると、その後も膝関節が内反したままになっていることが特徴です。
つまり、変形性膝関節症の方では、立脚初期から立脚中期までの間に膝関節の内反を元に戻せないことが問題になることがわかります。
変形性膝関節症の方の歩行において大切なことは、立脚初期にラテラルスラストした後に、足底接地から立脚中期までにどの程度、膝関の節内反を戻せるかということがポイントになります。
変形性膝関節症の内反ストレスと健常者の内反ストレスの違い

変形性膝関節症の方と、健常者では、膝関節内反によるストレスに違いがあります。
この違いが、症状を悪化させる要因にもなっています。
前途しましたが、立脚初期には変形性膝関節症や健常者もラテラルスラストが起こるため、ストレスにはあまり違いはないと考えられます。
しかし、立脚中期までに膝関節の内反を戻せるか戻せないかに違いがあることから、その相でのストレスに大きな違いがあります。
健常者では、立脚中期においての膝関節内反ストレスは最小になりますが、変形性膝関節症の方では立脚中期において最大となります。
どうやって膝関節内反を制動するのか

変形性膝関節症の方にとっては、歩行における膝関節内反を制動することが最大のポイントになります。
では、どのようなメカニズムによって膝関節の内反を制動しているのでしょうか。
膝関節内反を制動する、受動的な要素としては、腸脛靭帯が考えられます。
腸脛靭帯は、大腿筋膜張筋や大殿筋の活動により、多少その緊張を高めることはできますが、受動的な要素であることから、積極的に膝関節を中間位にもっていくには不十分です。
そのため、膝関節の内反に対しては、筋活動による制動が必要になります。
膝関節内反の制動をする筋肉として、ハムストリングスや大腿筋膜張筋があります。
しかし、これらの筋肉はその作用から考えても歩行にとっては有用になる筋肉ではありません。
大内転筋

健常者では、膝関節の内反制動に大内転筋を用いています。
大内転筋は、立脚初期から立脚中期までの間に、股関節を伸展させながら内転させる働きがあります。
大内転筋は、坐骨結節から起始し、内側上顆に停止するため、膝関節の内反制動にも作用します。
変形性膝関節症の方では、大内転筋の筋活動が見られにくくなります。
大殿筋下部繊維

また、大殿筋も内反制動に関与しています。
大殿筋には上部繊維と下部繊維がありますが、内反制動に関与するのは大殿筋の下部繊維になります。
大殿筋下部繊維の作用は、股関節の伸展と内転です。
踵接地における外側に対するブレ、ずれを膝関節を伸展しながら大殿筋下部繊維で戻しています。
前脛骨筋、後脛骨筋

足関節に作用する筋も膝関節の内反制動の役割を有しています。
足関節の内反、外反についてですが、変形性膝関節症の方では、その動きがほとんどみられないことが知られています。
健常者では、立脚初期に足関節内反の動きが見られ、立脚中期に向けては足関節外反の動きが見られます。
踵接地の際には前脛骨筋の働きがあり、足底接地直後からは後脛骨筋の働きが見られます。
この2つの筋の作用は、CKC(Closed Kinetic Chain)において、外側に傾斜している脛骨を真っ直ぐな位置に引っ張る働きがあります。
変形性膝関節症に適した筋力トレーニングとは

変形性膝関節症においては、いかに膝関節の内反をつくらせないかがポイントになることが今までのことによりわかってきました。
トレーニングにおいて、よく大腿四頭筋のトレーニングが選択されますが、大腿四頭筋は膝関節内反を制動する筋肉ではありません。
そのため、対象者の方にとって、何が問題かによりトレーニングする筋肉について検討する必要があると考えられます。
もちろん、歩行では大腿四頭筋は膝関節が崩れない程度に活動はしています。
膝関節内反を制動する、大内転筋、大殿筋下部繊維、前脛骨筋、後脛骨筋の筋力トレーニングも選択されるべきものとして挙げられるといえます。
スポンサードサーチ
膝の痛みに効くたった4つのストレッチ
なぜストレッチが重要なのか

変形性膝関節の方は、運動時に膝関節に痛みを伴うのが特徴的ですが、関節の動く範囲(関節可動域)にも制限がでることがあります。
筋肉は、収縮するときに力を発揮しますが、使いすぎたり、反対にあまり使っていないと、収縮したままになります。すると、関節の可動域(動く範囲)が狭くなってきます。
〜中略〜
筋肉はよく伸ばすと柔軟になり、よく縮むので筋力も強くなります。
つまり、ストレッチングには、筋力をアップする効果と関節の動く範囲を広げる効果があります。
9割のひざの痛みは自分で治せる P73
膝に痛みがある状態では、どうしても動かす範囲、量ともに減ってしまいます。
膝の曲げ伸ばしの運動がされない事が続く事で、膝を伸ばすための筋肉(大腿四頭筋)、膝を曲げるための筋肉(膝屈筋群:ハムストリング)が収縮したままになり、関節の動く範囲がだんだんと狭くなってしまいます。
ストレッチをしっかりと行う事で、関節の可動範囲を広げ、筋力も向上、発揮しやすくなるので、痛みの軽減に役立ちます。
ストレッチに役立つポイントの整理

どの程度伸ばすのか
しっかりとストレッチを行うには、ある程度の痛みが必要です。弱すぎるストレッチでは筋肉の伸縮性は高まらないためです。
目安は「心地よい痛み」ですが、人により感じ方は異なります。私の場合、6〜7/10(0が全く痛くない、10が我慢できないほどの痛み)程度の痛みが良いと考えています。
どの筋肉を伸ばしているか意識する
これは筋力トレーニングの時にも重要なポイントです。
ストレッチしている筋肉に意識が向く事でより伸びやすくなります。伸ばしている間息をとめることは良くありません。
いつおこなうか
基本的には朝、昼、風呂上がりの3回程度がよいと思います。
時間に余裕がある場合は頻度を増やしても構いませんが、長期的に行っていくことを考えると、1日3回程度が無難かもしれません。
朝は寝ている間の筋肉の動きが少なくなるので、ストレッチしにくいと思います。
逆にお風呂上がりは筋肉が温まり血行も良くなっているので、一番頑張って伸ばしてほしい時になります。
膝の痛みに効く4つのストレッチ
膝屈筋群(ハムストリング)のストレッチ

2種類のストレッチを紹介します。膝屈筋群の柔軟性の高さは腰痛予防にも効果的なのでぜひ行ってもらいたいストレッチです。
10秒3回行います。
1.長座体前屈
①床に座り足を伸ばします。手の指先をできるだけ足先につくように体を前に倒します。息を吐く時に伸ばすようにします。
*初めに膝を軽く曲げて手で足の指先をつかみ、そこから膝を伸ばしていくと伸ばしやすいです。
2.立ち上がりストレッチ
①椅子に座り体を前に倒します。手で足首を後ろから持ち、膝を伸ばしながら立ち上がっていきます。
大腿四頭筋のストレッチ

3種類のストレッチ方法を紹介します。
10秒3回行います。
1.膝が曲がりにくい人向けのストレッチ
①両手を床につき、痛くない方の膝を立てます。痛みのある側の膝は伸ばして、足の甲が床につくようにします。
2.膝を曲げることができる人向けのうつ伏せストレッチ
①うつ伏せになり、痛い側の膝を曲げ、同じ側の手で足首をつかみ体に引き寄せます。
3.膝を曲げることができる人向けの立ちながらストレッチ
①テーブルなどに手をついて立ち、痛い側の膝を曲げ、同じ側の手で足首をつかみ体に引き寄せます。
下腿三頭筋(ふくらはぎ)のストレッチ

アキレス腱のストレッチと言うと馴染みがあると思います。
10秒3回行います。
①壁の前で手をつきます。前側の膝を曲げ、後ろ側の膝は伸ばしかかとを床につけます。ふくらはぎからアキレス腱がしっかりと伸びていることを意識します。
前脛骨筋(すね)のストレッチ

10秒3回行います。
①壁の前で手をつきます。前側の膝を曲げ、後ろ側の膝は伸ばし、足の甲を床につけてすねの部分を伸ばします。
スポンサードサーチ
膝の痛みを自分で治す!痛みに効く6つの鍛え方、筋トレ法
6つの筋肉
大腿四頭筋

大腿四頭筋は太ももの前面にある膝を伸ばす筋肉です。
4つの種類があり、それぞれ内側広筋、外側広筋、大腿直筋、縫工筋となっています。
大腿四頭筋を鍛える理由として、
歩いているときにひざに一番衝撃が加わるのは、かかとが地面についた瞬間です。
大腿四頭筋を鍛えていると、かかとがつく瞬間に大腿四頭筋が強く収縮するので、ひざがピーンと伸び、ひざにかかる力が減るのです。
9割のひざの痛みは自分で治せる P56
とあります。
膝が伸びずに曲がったままの状態でかかとが地面につくと膝への負担が大きくなってしまうのです。
大腿四頭筋はとても大きな筋肉なので、運動して筋肉が収縮することにより全身の血液循環もよくなる効果が期待できます。
膝屈筋群

膝屈筋群はハムストリングとも呼ばれ、大腿二頭筋、半膜様筋、半腱様筋の3つからなり、膝の関節を曲げる働きがあります。
膝屈筋群が緊張、硬さがあり伸びにくくなってしまうと、膝を伸ばす動きに制限が出てしまいます。
また膝屈筋群の硬さは慢性腰痛の原因にもなってしまいます。骨盤が後方に傾き、腰の骨も曲がる方向に働いてしまい、背中、お尻の筋肉に負担がかかってしまいます。
下腿三頭筋

下腿三頭筋は腓腹筋とヒラメ筋からなります。この筋肉群の主な働きは足首を下ろす作用です。
また膝を曲げる働きがあり、この筋群の硬さで伸びににくなってしまうと、膝を伸ばす動きに制限が出てしまいます。
高く階段を上ったり、階段や坂道をコントロールしながら降りる際に積極的に働きます。
ヒラメ筋は「第2の心臓」とも呼ばれており、ヒラメ筋の活動性が高いと、筋肉のポンプ作用により効率的に血液を押し上げてくれる働きがあります。

前脛骨筋
前脛骨筋の主な働きは足首を上に曲げる作用です。膝の関節を動かす直接的な作用はありませんが、歩く、階段を上る、走る等でこの筋に大きな負担がかかることがあります。
内転筋群
太ももの内側にある筋肉群です。
恥骨筋、長内転筋、短内転筋、大内転筋、薄筋からなります。
大内転筋は膝のすぐ上部に、薄筋は膝のすぐ下部についています。
外転筋群
太ももの外側にある筋群です。中殿筋、小殿筋からなります。
筋トレのポイント

どの程度の負荷で行うのか
①鍛えている筋肉はどこなのかを意識して行う
②負荷の強さは少しだるい、少し重く感じる程度で行う
どの程度の速さで動かすか
①筋肉に急に負担をかけないようにゆっくりと動かします
②ゆっくり戻すことで、鍛える筋肉がブレーキをかけるようにしながら働いてくれるのでさらに効果が高まります
どのくらいの頻度、時間帯が良いか
①筋肉をつくる働きを助ける成長ホルモンは運動後、寝ている時に増えるため、寝る前が良いです
②筋トレ後、筋繊維が修復して肥大するのに約2日かかるため、2日に1回が良いです。
ひざの痛みに効く6つの筋トレ法
大腿四頭筋の筋トレ法

①タオルを用意します。椅子に座り背筋を伸ばし、タオルを太ももの内側に挟みます。
②タオルが下に落ちないようにしっかり挟んだまま、両膝をゆっくりと伸ばしていきます。
③ゆっくりと膝を元の位置に戻していきます。
20回行います。膝を伸ばそうとして、姿勢が後ろに傾かないように注意してください。
膝屈筋群の筋トレ方法

①重りを用意します。重りを足首につけ、壁に向かい手をつき、膝をゆっくりと曲げていきます。
②膝を90度曲げた位置で10秒キープします。
③ゆっくりと膝を元の位置に戻していきます。
20回行います。
下腿三頭筋の筋トレ法

①テーブルなどの台に手をつき、体を支えます。
②ゆっくりとつま先立ちになり10秒キープします。
③ゆっくりと戻していくのですが、かかとがつかない程度の所で止めて再びつま先だちになっていきます。
20回行います。
前脛骨筋の筋トレ法

①椅子に座り、足の甲に重りをつけます。かかとは床につけたままで、ゆっくりと足首を上にあげ、10秒キープします。
②ゆっくりと足首を元の位置にもどしていきます。
20回行います。
内転筋群の筋トレ法

①柔らかめ(手で圧をかけると少し凹む)のボールを用意します。なければバスタオルを巻いて代用してください。
②仰向けで寝て、膝のやや下でボール(タオル)を挟み、10秒キープします。
20回行います。膝を伸ばしにくい人は膝を立てて行っても構いません。
外転筋群の筋トレ法

①トレーニング用のゴム、またはズボン用のゴム紐を3〜4重にして、膝のやや下に巻きます。
②足を外側に開き、10秒キープします。
20回行います。
スポンサードサーチ
膝関節痛とサポーター!目的と自分に合ったサポーターの選び方
サポーターの目的

膝関節痛に対してサポーターを着ける時、その目的は何でしょうか。
よく靴下のように履いて膝周囲をサポートするタイプのものがありますが、これは保温が目的ではありません。
保温素材のサポーターと、木綿のサポーターの効果比較の実験では、差がないことが明らかにされています。
サポーターの本当の効果は、サポーターを巻いているという実感が、膝に意識を向け、膝をかばうように動くことで痛みの出る動作を避けるという効果です(固有知覚の改善)。
履く型と巻く型のサポーター

前途した、固有知覚を高める(装着感を高める)には、巻く型のサポーターが良いとされています。
巻く型のサポーターのメリットは、激しい動きにに対するズレが少ないこと、膝に水がたまるのを防ぐことが挙げられます。
履く型のサポーターでは膝周囲が平均して圧迫されますが、巻く型のサポーターでは水がたまる部分の上側に締め付けがきつくなっている構造になっているためだとされています。
バランス改善にもメリットがあり、サポーターを巻くことで膝に意識が向き、膝周囲の筋肉をうまく使うことで膝が安定して働くようになる効果もあります。
これは転倒のリスクを軽減するのに役立ちます。
サポーターの巻き方(しめつけ度合い)

サポーターは少しきつめに巻くことで、痛みの改善がみられるようです。
具体的には、大腿周径の75%の長さの位置でサポーターのテープをとめるようにします。
太ももの周りの長さが37cmであれば75%の28cmでとめます。
床での生活とサポーター

巻く型のサポーターでは、着けたまま正座などの深い膝の曲げを必要とする動きが行いにくいというデメリットがあります。
サポーターを装着していると、膝を深く曲げる際に関節の内側で素材に深いシワが生じ、それが皮膚に食い込んで痛くなることがあります。
肥満の型ではその傾向が強くなります。
サポーターの下に湿布を貼ると、シワが生じることで湿布がずれてしまうこともあります。
サポーターの、膝の内側に接する部分にスポンジを貼り付けることで、シワを浅くすることができます。
スポンジの効果は、膝を深く曲げやすくすることに加え、痛みの軽減にも役立ちます。
スポンジが皮膚の広い範囲を刺激することによって、半月板がはみ出して靭帯を刺激している部分の痛みを和らげることができます(ゲイト・コントロール理論)。
リハビリ現場から考案された膝サポーター
作業療法士の方が考案したサポーターです。
リウマチの方も、サポーターを着けることで、日常生活を送りやすくすることが可能です。
文献にも実際の使用例が紹介されています(臨床OT ROM治療 運動・解剖学の基本的理解から介入ポイント・実技・症例への展開)。
靴下のように履いてから巻くことができ、装着が簡単です。
巻きの締め付け具合も調節が行えます。
前途したように、筋肉に対して圧をしっかりとかけることができるため、固有知覚の改善にも役立ち、上下左右からの固定力は膝に安定感をもたらすことができます。
自分の膝の状態により、適応が異なるため、担当医師や療法士と相談して使用することをお勧めします。
スポンサードサーチ
TKAとリハビリ
TKAとは

人工膝関節全置換術(TKA)は、変形性膝関節症や関節リウマチなどによる膝の変形に対し、膝関節の表面を削り、人工の大腿骨、脛骨、膝蓋骨をそこにかぶせる手術方法になります。
人工膝関節全置換術(TKA)により、痛みを取り除くことを一番の目的にしています。
人工膝関節全置換術(TKA)では、高度の変形に対応し、内外側の関節症変化、前十字靭帯不全、術前可動域不良に適応されます。
禁忌としては、沈静化していない感染、コンタクトスポーツやランニングです。
人工膝関節は15〜20年程度使用できるとされています。
現在では20年以上の耐用年数もあるとされています(使い方にもよる)。
過去では手術は比較的高齢の方に行われていましたが、現在では50歳代の方にも手術を行う場合もあるようです。
人工膝関節全置換術(TKA)術後の満足、不満足の要因

人工膝関節全置換術(TKA)を受けた方の満足、不満足を決定する要因として、年齢、性別、BMIは満足度に関係ないとされています。
不満足患者は、術前よりも膝屈曲角度や痛み、膝関節の機能が改善していない場合にとなります。
機能が保たれている膝関節ではTKAは不満足となる傾向もあるようです。
術前リハビリと術後の関係性

人工膝関節全置換術(TKA)の一番の目的は痛みをとることで、関節可動域を改善することではありません。
そのため、膝関節の可動域が膝を痛める前の状態にまで改善しないことがあります。
術後の関節可動域は術前の状態に影響されます。
術前は関節周囲の筋肉や関節包は硬い状態であり、術後もその状態は変わりません。
そのため術前以上に関節可動域は改善しにくいといえます。
手術後に関節可動域を十分に得るためには、術前に筋肉や関節包の柔軟性を得ておくことが必要になります。
術後の関節可動域は術前の状態と関係があるとの報告があります。
また、術前に強い筋力がある、運動習慣がある者では早い段階で杖歩行を行えるようになるとの報告もあります。
TKA術後の膝の状態について(痛み、しびれなど)

膝の痛みに関してですが、膝関節には周囲に軟部組織が少なく、術後の出血が吸収されにくいために、炎症反応(熱感、発赤、腫脹)が長引きやすいことが挙げられます。
炎症反応は術後3ヶ月程度は続くことが予測されます。
炎症は傷の治癒や膝周囲の柔軟性の獲得により徐々に軽減されていきます。
普段からアイシングを行うことで、炎症反応が強くならないようにしていくことが大切です。
アイシングは、アイスパック(商品名「アイスノン」)にタオルを巻くことで行います。
20〜30分程度行い、皮膚感覚がなくなる程度になるまで冷やします。
膝関節の動きに伴い、滑膜組織などが膝蓋骨と大腿骨の間に挟まる、引っかかるなどして痛みが生じます。
新しい人工関節を昔の筋肉や関節包で動かすため、膝周囲の筋肉に負担がかかり、痛みが生じやすくなります。
術前の膝の状態から、膝の内側の筋肉の柔軟性が低下しており、その付近を押すと圧痛が生じることがあります。
また、筋肉の柔軟性だけでなく、筋肉と皮膚の間の筋膜の滑走性が悪くなることがあります。
その場合、筋肉の柔軟性や筋膜の滑走性を取り戻していくことが必要になります。
術後の膝の前から外側部分のしびれについては、手術時の切開の具合により起こる可能性があります。
膝の曲がる角度について

TKAでは、その構造から130°程度の屈曲角度が得られるようになっています。
しかし、術後の膝屈曲の獲得角度は、術前の膝の状態に影響されます。
私が経験した中では、110°〜130°程度の方が多いように思います。
TKA術後はCPMという機械により強制的に膝を曲げたり、リハビリによって他動的に関節可動域を広げていきますが、重要なのは他動的に広がった関節可動域と、自分の筋肉の力で動かしたときの関節可動域の差が小さくなるようにすることです。
せっかく他動的に関節可動域が拡大しても、自分で動かす範囲がそれに届かなければ、関節可動域は自分で動かすことができる範囲に戻ってしまいます。
そのため、自分の筋肉の力で曲げることに重点を置く必要があります。
膝を曲げて行く際に、痛みとの関係を考えていく必要があります。
痛みが強すぎると、「防御性収縮」という形で、筋肉が過剰に収縮してしまい、逆に膝が曲がりにくくなることがあります。
そのため、痛すぎる場合は、曲げる角度を調整しながらトレーニングを行っていく必要があります。
筋力トレーニングについて

TKA術後では、膝の筋力がかなり低下してしまいます。
そのため、術後は筋力トレーニングをしっかりと行う必要があります。
また、術前に膝の状態が歩い場合、手術側の足の機能全体が低下していることが考えられます。
個人差はありますが、術後半年程度で術前の筋力に回復する印象があります。
術前に股関節、膝周りの筋力を鍛えておくことで、術後の筋力の回復を早くすることができると考えられます。
TKA術後の自主トレ!関節可動域や痛み改善のために膝周辺の筋膜を緩める!!
なぜ筋膜を緩めるのか

人工膝関節置換術(TKA)では、軟骨の磨り減った関節部は真新しいものに取り替えますが、周辺の筋肉に関してはそのままです。
手術前は患者様の膝の状態はほとんどの方が悪いと思います。
関節可動域が制限され、痛みもあり、そのため膝を大きく動かすことなく日常生活を送っていたと思われます。
そのような状態では、膝周辺の筋肉は硬くなってしまうことは目に見えています。
ところで、筋膜という言葉は聞いたことがあるでしょうか。
筋膜(きんまく)とは、脊椎動物の筋肉や内臓を包む膜(例えば腎臓と副腎を包むゲロタ筋膜)の総称である。
筋膜は全身の組織を包み込んでいるだけでなく、組織間の結合も担う結合組織である。
筋膜という単語一つでまとめるのは困難であり、解剖学的に詳細な名称付けが必要だが、専門家の間でも分類方法が定まっていないのが現状である。
https://ja.wikipedia.org/wiki/%E7%AD%8B%E8%86%9C
このような説明がありますが、少しわかりづらいかなと思います。
鶏肉を調理した経験のある方ならわかるかもしれませんが、鶏肉の皮と肉の間には、薄い膜があるのをご存知でしょうか。
あれが筋膜です。
あの筋膜があるために、皮膚と筋肉は滑走性があり柔軟性が確保されるのです。
その筋膜が硬くなれば、組織が動いた時に滑りがない状態となり、無理やり動かそうとすれば痛みを生じてしまいます。
膝が悪い状態の方は、恐らく膝周囲の筋膜の滑りが悪くなっているはずなのです。
そのため、筋膜を緩めることで関節の可動性を改善しやすくしたり、痛みを軽減させるようにしていくことが必要になります。
このあたりのことは、理学療法士の蒲田和芳先生がセミナー等で言われていることです。
DVD等も出ているので、詳しくはそちらを参照してください。
どこの筋膜をほぐせば良いのか

筋膜といっても、膝周囲には様々な筋肉があり、どの部分を緩めていけばよいか迷うこともあると思います。
膝が悪い方では、だいたい同じような場所の筋膜が硬くなっている傾向になります。
そのため、自主トレとしてはその部分を中心に緩めていくことができればよいと思います。
主に緩めておきたい筋膜は以下のようになります。
・腸脛靭帯
・内側広筋
・大内転筋
・外側広筋
・ハムストリングス
・鵞足
これらの場所を知っておけば、患者さんは自分で膝周囲の筋膜を緩めることができます。
どのように筋膜を緩めていくのか

筋膜を緩めるには、以下のように行います。
①一方の手で皮膚と筋肉の間をつめむようにします。
②もう一方の手で筋肉の走行に従って皮膚と筋肉の間をつまむようにします。
③つまんだ指を筋肉に対して垂直に動かします。
膝などの疾患がある方においては、この皮膚がかなり引っ張りにくくなっていることが多くあります。
これを行うと、つまんだ所はかなり痛みが生じます。
しかし、筋膜が緩んでいくと痛みは軽減していきます。
はじめは最高の痛みが10とすると、7とか8とかの痛みになるかもしれません。
うまくほぐしていけると、痛みは半分や1/3程度に変化していくはずです。
この状態を目指していきます。


筋膜ほぐし①腸脛靭帯
腸脛靭帯は太ももの外側にあります。
この部分を、膝周囲から股関節周囲まで緩めていきます。

筋膜ほぐし②内側広筋
内側広筋は、膝蓋骨(膝のお皿の骨)の内側上の部分に付着しています。
この部分を、膝周囲から股関節周囲まで緩めていきます。
筋膜ほぐし③大内転筋
大内転筋は、太ももの内側の部分です。
この部分を膝周囲から股関節周囲まで緩めていきます。
筋膜ほぐし④外側広筋
外側広筋は、膝蓋骨(膝のお皿の骨)の外側上の部分に付着しています。
この部分を、膝周囲から股関節周囲まで緩めていきます。
筋膜ほぐし⑤ハムストリングス
ハムストリングスは大腿二頭筋、半膜様筋、半腱様筋から構成されています。
太ももの裏は、椅子に座っていると圧迫を受けやすい部分であり、筋膜が硬くなりがちです。
ハムストリングスは膝にも作用のある筋肉なので、その筋膜を緩めることはとても重要です。
太ももの裏の皮膚と筋膜の間をつまむと、膝周囲はつまみやすく、お尻に向けて徐々につまみにくくなっていくと思います。
つまみにくいということは筋膜が硬いということなので、その部分を中心に緩めていきます。
筋膜ほぐし⑤鵞足
鵞足は、膝の屈筋腱が集まっているところです。
そのため、ここの皮膚と筋膜の滑りが悪いと膝の運動制限が起こりやすくなります。
この付近を緩めていきます。
改めて、、、筋膜ほぐしはとても重要
経験上、HTO(高位脛骨骨切り術)の方で、可動域があっても正座が行いにくい方が、筋膜をゆるめることにより正座ができるようになるなどの効果は体感しています。
もちろんTKA術後の方でも同様で、痛みの軽減や関節可動域の改善には筋膜がゆるまっていることは非常に重要だと思います。
自主トレとして除痛や関節可動域練習が行えれば、在宅復帰も早期に行えることにつながるかもしれません。
痛みはありますが、患者様にしっかりと説明し、意義をわかってもらった上で指導することが必要になります。
スポンサードサーチ
膝関節術後の痛みのケア!情動(不安など)の評価とケア!
膝関節術後の痛みの原因

膝関節術後の痛みの原因には様々なものが考えられます。
手術して間もない間は炎症反応もあり、痛みが生じるのは仕方がないことです。
炎症反応に関しては「時間が薬」ということもあり、徐々に炎症が取れてくると、それに関連した痛みは軽減されることが期待できます。
早期に痛みが改善する方もいれば、改善がゆっくりな方もいます。
リハビリテーションを受けた後、退院時でも痛みは残存している可能性が高く、半年、1年とういような長い期間で痛みは軽減していく方が多いように思います。
手術を受けた方の中には(10〜20%程度)、術後も痛みが残存する方もいるようです。
術後、膝の痛みが強くなりやすい傾向としては、
・術前の膝の痛みが強くあった
・術前の膝周囲の筋力低下が強くあった
・術後にこれまで使用していなかった筋肉を使うことで、炎症反応が起きた
・不安(痛み、人間関係、仕事)が強い
などが考えられます。
この中で、不安というのは精神的側面ですが、不安は安静時痛(動いていない、夜間寝るとき)に関連があるとされています。
リハビリテーションでは、これらの要因を評価しながら、痛みの原因を取り除く必要があります。
精神的側面(情動)と痛み

痛みに対する不安や恐怖には、脳の扁桃体という部位が関与していると言われています。
また、関節炎のモデルラットを使用した研究において、扁桃体基底外側の活動の増加と、内側前頭前野の活動が減少したとの報告があります。
内側前頭前野(前帯状回含む)は、意欲や意志決定に関与しており、慢性痛患者ではその部分の萎縮がみられるとされています。
前頭前野、帯状回の萎縮は、意思決定能力や意欲の低下を引き起こす可能性があります。
痛みに対してどのような対処をしているか

痛みが強い方は、自分を励ましたり、大丈夫と言い聞かせるというようなことはあまり行いません。
また痛みが強かったり、その頻度が高いと、うつ状態になることもあります。
痛みに対する対処方法を把握することで、その方の痛みに対する認知面の状態や、痛みと健康状態との関連を考える材料にすることができます。
痛みの認知面に対するアプローチとしては認知行動療法があります。
痛みの対処方法の評価としては、CSQ(Coping Strategy Questionnaire)日本語版があります。
評価の詳細は、以下の記事を参照してください。
痛みの対処方略の尺度:CSQ日本語版の概要と評価方法、結果の解釈
慢性的な痛みと破局的思考の評価

痛みが長く続くことを慢性痛と呼びますが、慢性痛と関係が深いのが破局的思考です。
破局的思考は、痛みの経験をネガティブに捉える考え方です。
慢性疼痛は破局的思考が軽減するに伴って改善するとも言われています。
破局的思考の評価として、Pain Catastrophizing Scale日本語版があります。
この評価を行うことで、破局的思考が頭から離れない(反すう)、実際の痛みより大きな問題としてとらえる(拡大視)、痛みに対して自分でできることができないように感じる (無力感)の程度を知ることができます。
評価を行うことで、対象者にとって上記のどの項目が痛みに影響しているかを知ることができ、またその項目に対してどのようにアプローチすればよいかの材料を得ることができます。
評価方法に関しては以下を参照してください。
Pain Catastrophizing Scale(PCS) 日本語版の概要と使用方法、結果の解釈
痛みと関連した不安や抑うつの評価

先ほど、痛みが抑うつと関連すると述べました。
対象者の心理状態を把握しておくことで、痛みの原因が身体機能的な要因なのか、もしくは不安や抑うつからくるものなのか、どちらの比重が大きいのかを判断する材料にできます。
また抑うつ状態にあれば、アプローチ中のセラピストの態度や言動も支持的なものにしなければなりません。
不安と抑うつの評価として、Hospital Anxiety and Depression Scale日本語版があります。
評価方法は、以下の記事を参照してください。
不安と抑うつの評価:HADS日本語版の概要と評価方法、結果の解釈
自己効力感はどの程度あるか

痛みがあっても動ける、楽しめる、目標が達成できるというような、自己効力感を持ち合わせていることは、対象者が意欲的に行動し、人生を満足して送る上で重要なことです。
痛みがあっても社会的生活を遂行できていると感じてもらえるようにアプローチしていくのもセラピストには求められる役割だと思います。
痛みに対する自己効力感の評価方法として、Pain Self Efficacy Questionnaire日本語版があります。
評価方法は以下を参照してください。
痛みに対する自己効力感の評価:PSEQ日本語版の概要と評価方法、結果の解釈
膝術後の痛みのケアの方法

膝術後とありますが、術前から痛みに関するケアを行えるのが理想的だと思います。
手術前には、手術による痛みの影響や経過などをしっかりと説明することも求められます。
術後には、コメディカルはもう一度痛みに関する教育的指導を行うとともに、対象者が抱いている不安因子を共有しておくことが大切になります。
痛みが生じている場合にはどのような対処方法があるか、対処方法を行ったことでどのような変化があるかを対象者が研究していく姿勢も大切だと思われます。
痛みがあっても活動量が増えていたり、歩行数が増えているなど、具体的な数字を用いることで、自己効力感を高めることができるかもしれません。
自己効力感を高めるために、日記をつけるアプローチがあります。
スポンサードサーチ
文献レビュー:人工膝関節置換術と自己効力感について
文献
平賀 勇貴ら「活動日記を用いた作業療法実践により自己効力感の向上が認められた人工膝関節置換術後の事例」作業療法Vol.36 No.3 2017
文献を読んだきっかけ
今勤めている病院で、最近膝関節の術後の患者様が増えています。
作業療法としてリハビリテーションを提供していますが、作業療法の専門性を生かしていくにはどのようなアプローチをしていくことが良いのかに迷いがありました。
人工膝関節置換術(TKA)は、病前の状態も含めて、痛みが残る可能性もあります。
痛みは活動量の低下や意欲低下につながることがあり、それをいかに食い止めながら、患者様が自ら動いていくような状態を作っていくかは大切な要素になります。
「自己効力感」については以前から興味を持っていたこともあり、今回の文献で自己効力感についても触れられていたため、文献レビューをしました。
文献の内容
この文献では、TKAの方に対し、「活動日記」を用いることで、活動の自己管理能力を高めるアプローチを行っています。
痛みを自己管理して散歩ができるようになる目標に対し、活動日記で達成感を感じることで、自己効力感が向上し、自己管理能力が高まったとされています。
文献から得られるもの
私の知識不足もありますが、この文献を通して、初めて「破局的思考」と呼ばれるものを知りました。
破局的思考は、痛みに対してネガティブに捉える傾向(思考)のことです。
破局的思考は慢性疼痛における評価として必要性が高く、その評価尺度もあります。
TKAの術後では炎症反応などによる急性期での痛みがありますが、それが慢性疼痛に変化しないようにアプローチしていくことが大切です。
慢性疼痛に移行する方では、回復過程において動きすぎる/動かないという極端な状態により疼痛を大きくし、QOLに影響することがあるようです。
このことから、疼痛をコントロールしながら、活動の自己管理能力を高めるアプローチを行うことはとても意義があります。
作業療法が得意としている、作業に対するペースを調整することや、心理的要因にアプローチを行うことで、患者様の自己効力感やQOLを高めることができるというのは私にとってTKAに対する新たな発見でした。
自己管理の重要性
病院に入院している間は、スタッフなど誰かしらが見守ってくれている環境であり、アドバイスしてくれたり、促しをしてくれる環境ではあります。
しかし、退院して家に帰れば、そのような状況は一変し、自分で活動を行っていく必要があります。
痛みをコントロールしながら活動を自己管理できればよいのですが、そうでない場合、「動きすぎたから痛みが強くなった。だからあまり動かないようにしている。」「動かない方が痛くないし気分が楽だ。」などのように、機能障害や活動制限、参加制約につながることがあります。
「痛くても、なんとかやれている」「痛くても、この位の運動量なら、明日にひびかず動ける」など、自己管理ができてくると、「今の状態でもこんなにできているじゃないか」と自己効力感も高まり、それが新たな活動意欲にもつながってくることが予想されます。
日記をつけるということ
私は日記をつけませんが、日記には自律神経系を調整してくれる働きもあるとされています。
この本に載っていました。
痛みや不安、抑うつなどがあると、自律神経も不安定になり、交感神経と副交感神経のバランスが崩れてしまいます。
すると、体には不定愁訴という形で「なんだか調子がすぐれない」ということになってしまいます。
いつもより痛く感じる、眠れないなどと感じるかもしれません。
日記をつけることは、自分の考えを吐き出し、また、自分の考えを見つめ直すきっかけにもなります。
痛みが強い場合、その内容は痛みについてのことが多いかもしれません。
そのような時に、セラピストが、「痛みがあるときにはどうしているか?」と聞いたり、
痛みの対処について書いているときは「その対処をすると痛みはどうなりましたか?」と聞いたりすることで、破局的な思考を適応的な思考に変えていくことができるかもしれません。
このようなやり取りの中で、患者様は、どのようなことを行えば痛みがあっても楽に動けるか、動けそうかということを考え直すきっかけになると思います。
そして、チャレンジして、成功体験が得られることで、自己効力感は向上します。
日記をつけることによる作業療法アプローチ…素敵ですね。
TKAの方には、もちろん関節可動域、筋力、ADLの向上も大切です。
さらに、疼痛に対する心理的な要素や、活動の自己管理という視点を組み合わすことで、退院後も自ら対処して痛みと向き合いながら、満足した生活を送ってもらえるようになるかもしれません。
スポンサードサーチ
TKAと日常生活
日常生活における注意点
TKA術後では、はじめこそ日常生活において介助が必要となりますが、1週間もすれば一人でトイレに行けたり、着替えもなんとかできるようになることがほとんどだと思います。
TKA術後の日常生活において気になるのことは、以下のようなことがあります。
膝を床につけない

TKAにおいて一番注意したいことは、「膝を床につけない」ことです。
膝を床につけると、膝蓋骨(膝の皿)が脱臼することがあります。
手術の際に、膝蓋骨を削っている場合は膝をつくことは禁忌です。
そうでなくても、膝をついてもよいということではありません。
日本では、お仏壇の前でお供えなどをするときに、膝をつくことがあると思います。
軽く膝をついてもよい場合があるので、主治医と相談の上動作を行ってください。
仏前用椅子も市販されています。
 | cyberlife 売り上げランキング : 398761
|
転倒しない

転倒して膝から足をついてしまうと、膝蓋骨の脱臼や、衝撃で人工関節が破損してしまうことがあります。
そうなると再置換術が必要になるため、普段から転倒には注意することが大切です。
歩くときは「転ばぬ先の杖」です。用心しましょう。
床への座り込み、床からの立ち上がり

日本は和式生活のため、和式での動作も重要になります。
TKAを行ったからといって、和式生活がNGな訳ではありません。
ポイントは手術側の膝を床につけないことです。
台などに手をつき、腕の力を利用することで足に負担をかけすぎずに動作を行うことが可能になります。

両側TKAを行った場合は、図のように行うと、膝を床につけずに行うことが可能です。

階段
階段昇降は、基本的昇る時は手術していない側から、降りる時は手術している側から足を出していきます。
手すりは、手術していない側で持つようにします。
両側TKAでは、左右で比較した時に筋力が強く、安定すやすい側から昇り、降りる時は筋力が弱く、安定性が低い側から足を出します。
はじめは2足1段で動作しますが、機能が向上してくれば1足1段で動作を行います。
自転車
自転車をこぐには膝屈曲角度はおよそ110〜120°必要です。
自転車をこいでいると、やはり最初に違和感が生じてしまうでしょう。
自転車で安全性が高いとされているのは、サドル高が、サドルに乗ったときに両足が床に着く高さです。
膝に違和感がある場合は、ある程度のサドル高の調整が必要と考えられます。
また、ペダルに乗せる足の位置も調整することで、違和感の解消が期待できる場合があります。
セラピストは、実際の動作を確認して、安全性を保ちつつ違和感を軽減できるように環境調整を行うことが求められます。
旅行
旅行で飛行機に乗る際、金属探知機が反応して入場できないということがないように、証明書を作っておく必要があります。
体重管理
膝に負担をかけないためにも、体重管理には気を使う必要があります。
スポンサードサーチ
ダイエットが膝の痛みに効く理由
目指すは3〜4kgの減量です

人は歩いていると一方の足で自分の体重を支え、その間にもう一方の足を前に振り出します。
この時支えている側の足にはなんと自分の体重の2〜3倍の負荷がかかっているのです。
それほどの負荷を支える筋力と筋力を発揮しやすくなる筋の柔軟性が必要になるのです。
階段を下りるときに片方の足で体重を支えている瞬間(1段上にある足が地面から離れている瞬間)には、歩くときよりも落下速度が速いので、ひざには体重の5〜6倍の負担がかかります。
つまり、3kg太ると、階段を下りるときの負担は15〜18kg増えるのです。
逆に、3kgやせれば、ひざへの負担が15〜18kgも減ることになります。
9割のひざの痛みは自分で治せる P102
このように体重を管理することで、膝への負担は減らすことができます。
膝の柔軟性、筋力もアップし、体重もコントロールできれば膝の痛みも楽になることが期待できます。
膝関節への負担は、半月板や関節軟骨がクッションの役割をすることで衝撃を吸収してくれています。
半月板の変性や軟骨がすり減ることで、衝撃吸収力が低下します。
また筋力低下により膝関節が不安定になり、姿勢変化も相まって踵からの接地ができなくなると、膝関節への負担が一部に集中してしまうようになります。
そして、運動不足からくる体重増加も影響し、膝関節への負担がさらに大きくなってしまいます。
最適なダイエットのペース配分

膝の痛みを楽にするダイエットのペース配分とはどのようなものが最適なのでしょうか。
よく、ただ単に「ダイエットをしないといけない」と言われることもありますが、きちんとしたデータのもと適切な体重の目標があれば行う本人も意欲的に取り組むことが期待できます。
ひざの痛みをなくすための減量では1ヶ月間に1kgのペースで体重の5%の減量で十分なことがわかっています。
5%は体重60kgの人なら3kg、80kgの人なら4kgです。だから、3〜4ヶ月間かけて3〜4kgの減量を目標としましょう。
9割のひざの痛みは自分で治せる P102−103
このように明確な目標体重が示されているとゴールが見えるので取り組む側にとっても安心感があります。
心理学的に人は先が見えないものほど不安になりやすい傾向があります。
大切なのは筋肉量を落とさずに体脂肪を減らすこと

この考え方はとても大切です。
体脂肪が減っても、同時に筋肉量が減ってしまうと膝への負担は軽減できません。
大切なことは筋肉量を落とさず(むしろアップしたい)に体脂肪が減ることです。
いわゆる中年と呼ばれる年齢層になると、体脂肪は増え、筋肉量は減るようになります。
そのため、足の筋力も低下し、膝への負担が大きくなってきてしまいます。
そこで減量中にオススメなのがウォーキングです。
ただし、ウォーキングを始める前はストレッチや筋トレを行う中で膝への負担が軽くなったと感じたところではじめて下さい。
ウォーキングのポイントとして、
連続して4000歩(距離約2㎞)を週3回程度(3日以上あけず)行いましょう。
もしウォーキング中にひざが痛くなったら、無理せず休んでください。
〜中略〜
靴は、革靴を避け、ウォーキングシューズやスニーカーを履いてください。
特にひざへの衝撃を和らげるため、底に十分なクッッション性があるものを選ぶことが大切です。
9割のひざの痛みは自分で治せる P88
を挙げています。
4000歩という数字ですが、運動機能を維持するのに最適な歩数と言われています。
そして歩き方ですが、若者が歩く姿を想像してください。良い姿勢(背中を伸ばし)で膝を伸ばし、すり足にならずにかかとから接地し、大きめの歩幅で腕を大きく振ります。
急激なダイエットの落とし穴

骨粗鬆症をご存知でしょうか。
骨密度が低下し、骨折しやすくなってしまう状態のことを言います。
急激にダイエットを行うと、この骨密度が低下してしまうのです。
健康な人の骨密度について
健康な人では体重が重いほど脚の骨が丈夫です。
なぜなら、重い体重が刺激となって脚の骨にはカルシウムが沈着して骨が強くなるからです。
9割のひざの痛みは自分で治せる P106
とあります。
このことから考えられることは、骨密度にとってある程度の体重は必要ということです。
先ほど膝の痛みを楽にするには3〜4kgのダイエットが最適だと説明しましたが、せっかくだから8kg、10kgと無理なダイエットは行わないことが賢明です。
膝関節疾患と理想体重

自分に合った理想の体重の目安として、BMIがあります。
BMIは体重と身長の2乗の比率になります(体重(kg)÷身長(m)×身長(m))。
| BMI | 判定 |
| 18.5未満 | やせ |
| 18.5-25未満 | 標準 |
| 25-30未満 | 肥満 |
| 30以上 | 高度肥満 |
BMIを目安にする場合の注意点としては、内臓脂肪の多さや筋肉量を反映していないことです。
BMIが標準でも問題がある可能性も考えられるため、内臓脂肪や筋肉量を測れる機器を用いることも必要です。
膝の痛みをなくすための減量では、1ヶ月に1kgのペースで体重の5%の減量で十分だとされています。
体重60kgの人であれば5%は3kgです。これを3ヶ月で達成すればよいことになります。
体重を落としながらも筋肉をつける必要があります。
そのためには運動もしっかりと行うことが必要です。
食事記録減量法
イライラすると食べてしまう、甘いものは別腹などはくせによる肥満です。
また、自分が食べたと思った量と実際の量がずれるズレによる肥満があります。
くせとズレを治すために、自分で食事記録と運動記録をつける方法があります。
1日で口に入れた物と時間を全て記録し、カロリー計算を行います。
携帯サイズのカロリー記録表とカロリーが載っている本を携帯しておきます。
1日の総カロリー量=目標とする体重(kg)×25とします。
このような方法を3ヶ月間継続します。
まとめ
膝の痛みを楽にするダイエットの目標は3〜4kgです。
ダイエットのペースは1ヶ月に1kg、体重の5%の減量を目指します。
筋肉量を減らさずに体脂肪を減らすために、ストレッチ、筋トレ、ウォーキングを行います。
急激なダイエットは骨密度の低下を招くので、適切な減量を行うことが大切です。
スポンサードサーチ
高位脛骨骨切術(HTO)とリハビリテーション
変形性膝関節症、大腿骨顆部壊死

変形性膝関節症では、多くが膝内側の軟骨が磨り減り、O脚変形を起こし、膝の痛みにつながります。
立ち上がりにおける痛みや階段昇降、膝の腫れや膝に水が溜まる症状などが見られます。
変形性膝関節症が軽度または中等度であれば高位脛骨骨切術が選択されることがあります。
大腿骨顆部壊死では、大腿骨先端(膝に近い側)の壊死が見られます。
壊死部が潰れると、痛みが強くなります。また、夜間や安静時の強い痛みを訴えることがあります。
壊死部がある程度になると、高位脛骨骨切術が選択されることがあります。
高位脛骨骨切術(HTO)とは

高位脛骨骨切術は、O脚変形により内側にあるストレスを、脛骨を切り、角度を変えることで軟骨の残る外側に移動させる手術方法です。
この手術では、侵襲が少なく関節が温存、または再生されます。
スポーツや正座が行える例もあります。
骨癒合まで時間がかかるため、その間痛みが続きます。喫煙していると骨癒合が行われにくいため、禁煙が必要です。
リハビリテーションを受ける必要があります。
HTOは、関節リウマチ、内外側の変形性膝関節症、高度屈曲拘縮(膝が伸びない)、高度骨粗鬆症、高度肥満では行えません。
プレートやスクリューの抜去は術後1〜2年後に行われます(違和感がなければ抜かないケースもある)。
Open Wedge HTO

Open Wedge HTOは、脛骨の内から外に向かい骨を切り、内側を開く方法です。
侵襲が少なく関節が温存され、その機能が維持されます。
痛みはよく改善され(骨癒合が得られるまで痛みは続く)、日常生活の制限はなく(60〜70%程度が正座可能になる。術前の状態による)運動も可能になります。
消失した軟骨が再生される例も見られます。
人工骨は2,3年程度で自分の骨になります。
この術式では術中の骨折(ヒンジ骨折)が合併症としては多く見られ、骨癒合が遅れる原因になります。
Closed Wedge HTO
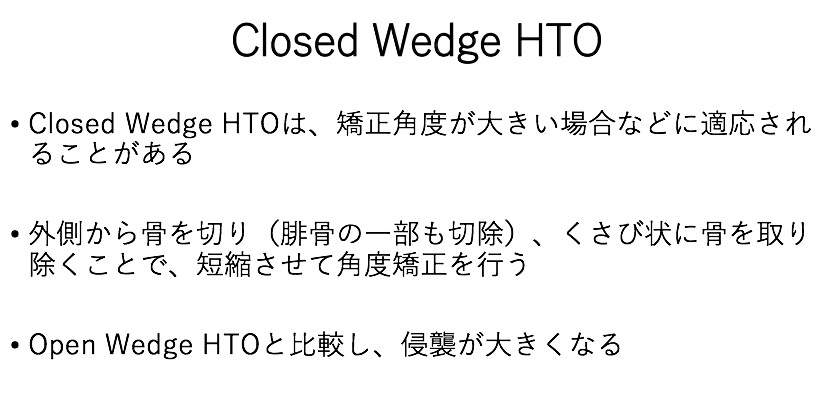
Closed Wedge HTOは、矯正角度が大きい場合などに適応されることがあります。
外側から骨を切り(腓骨の一部も切除)、くさび状に骨を取り除くことで、短縮させて角度矯正を行います。
Open Wedge HTOと比較し、侵襲が大きくなります。
Hybrid HTO

Hybrid HTOは、Closed WedgeとOpen Wedgeの組み合わせです。
屈曲拘縮が強い症例や膝蓋大腿関節症にも適応することができます。
骨癒合に有利とされますが、腓骨の骨切りが必要で、神経損傷やコンパートメント症候群を生じる恐れがあります。
高位脛骨骨切術(HTO)とリハビリテーション

リハビリプログラムの例(Open Wedge)です。
・手術翌日 10kg荷重
・1週目 1/3荷重
・2週目 1/2荷重
・3週目 全荷重
Hybridでは、
・手術翌日 1/3荷重
・1週目 1/2荷重
・2週目 全荷重
HTO術後の歩行練習では、モデルウォークのように1本の線を歩くようなイメージ歩くことが重要(外転位で歩かせない)とのことです。
術後約2週で杖歩行が可能となり、4〜6週で退院するケースが多くなります。
回復すれば、肉体労働、マラソン、登山などの負荷がかかる活動も行えるようになります。
あくまで一般的な話のため、担当医師と相談の上治療を進めていくことが必要です。
スポンサードサーチ
ADL指導に関するオススメ記事
動作学習とADL分析の視点(正確性、効率性、安全性)関節リウマチのリハビリ!ADL評価から関節保護、指導まで両側THAにおける日常生活動作(ADL)指導と注意点THAの脱臼(禁忌)肢位と日常生活動作(ADL)指導、リハビリテーション圧迫骨折と日常生活動作(ADL)の注意点、禁忌動作、動作方法呼吸リハビリとADL指導のための知識と実践法!
呼吸療法認定士の資格を取りたい方は必見
呼吸療法認定士の資格勉強は隙間時間にするのがコツです。呼吸療法認定士 eラーニング講座
スキマ時間勉強ならリハノメ
PTOTSTのためのセミナー動画が見られます。各分野のスペシャリストが登壇しているので、最新の知見を学びながら臨床に即活かす事が可能です。
セミナーあるあるですが、、、メモ取りに夢中になり聞き逃してしまった。
なんてことはなくなります。何度でも見返す事が可能だからです。
高額なセミナー料+交通費、昼食代を支払うよりも、スキマ時間を見つけて勉強できる「リハノメ」を試してみるのも良いのではないかと思います。
臨床で差をつける人は皆隠れて努力していますよ。
長い期間で契約したほうが、月額が安くなります。
PT.OT.STのための総合オンラインセミナー『リハノメ』
PTOTSTが今より給料を上げる具体的方法
転職サイト利用のメリット
何らかの理由で転職をお考えの方に、管理人の経験を元に転職サイトの利用のメリットを説明します。転職活動をする上で、大変なこととして、、、
仕事をしながら転職活動(求人情報)を探すのは手間がかかる
この一点に集約されるのではないでしょうか?(他にもあるかもしれませんが)
管理人は転職サイトを利用して現在の職場に転職しました。
コーディネーターの方とは主に電話やLINEを通してのコミュニケーションを中心として自分の求める条件に合う求人情報を探してもらいました。
日々臨床業務をこなしながら、パソコンやスマホで求人情報を探すというのは手間ですし、疲れます。
そういう意味では、転職サイト利用のメリットは大きいと考えています。
転職サイト利用のデメリット
デメリットとしては、転職サイトを通して転職すると、転職先の病院や施設は紹介料(転職者の年収の20-30%)を支払うことです。これがなぜデメリットかというと、転職時の給与交渉において、給与を上げにくいということに繋がります。
それでも、病院や施設側が欲しいと思える人材である場合、給与交渉は行いやすくなるはずです。
そういった意味でも、紹介してもらった病院や施設のリハビリ科がどのような現状で、どのような人材が欲しいのかといった情報が、自分の持つ強みを活かせるかといった視点で転職活動を進めていくことが大切になります。
転職サイトは複数登録することも必要
転職サイトは複数登録しておくことが重要になるかもしれません。それは、転職サイトによって求人情報の数に違いが生じることがあるからです。
せっかく転職サイトを利用するのであれば、できるだけ数多くの求人情報の中から自分の条件にあった求人情報を探せる方が良いはずです。
その分複数のコーディネーターの方と話をする必要がありますが、自分のこれからのキャリアや人生を形作っていく上では必要なことになります。
また、コーディネーターの方も人間ですから、それぞれ特性があります。
自分に合う合わないと言うこともありますから、そういった意味でも複数サイトの登録は大切かもしれません。
とにかく行動(登録)!管理人も登録経験あり!転職サイトのご紹介!
ネット検索にある転職サイトの求人情報は表面上の情報です。最新のものもあれば古い情報もあり、非公開情報もあります。
各病院や施設は、全ての求人情報サイトに登録する訳ではないので、複数登録する事で より多くの求人情報に触れる事ができます。
管理人の経験上ですが、まずは興味本位で登録するのもありかなと思います。
行動力が足りない方も、話を聞いているうちに動く勇気と行動力が湧いてくることもあります。
転職理由は人それぞれですが、満足できる転職になるように願っています。
管理人の転職経験については以下の記事を参照してください。
「作業療法士になるには」「なった後のキャリア形成」、「働きがい、給与、転職、仕事の本音」まるわかり辞典
転職サイト一覧(求人情報(非公開情報を含む)を見るには各転職サイトに移動し、無料登録する必要があります)
①PT/OT/STの転職紹介なら【マイナビコメディカル】









